Organspende von Tieren: Ein Herz aus Schwein
Mit Tierorganen den Mangel an Spendeorganen beheben? Bei Versuchen mit Schweineherzen ging das mehrere Monate gut. Das macht Hoffnung.
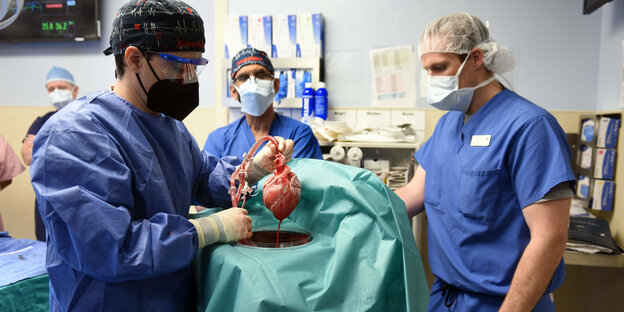
Mitglieder des Operationsteams zeigen das Schweineherz, das David Bennett transplantiert wurde Foto: University of Maryland School of Medicine/imago
Noch vor einigen Jahren wäre es undenkbar gewesen: das Herz eines Schweins in einem menschlichen Körper. Nun bekamen zwei Patienten, David Bennett und Lawrence Faucette, Anfang 2022 und im September 2023 so ein Organ. Beide litten an Herzerkrankungen im Endstadium. Andere Therapien kamen für sie nicht mehr infrage. Deshalb genehmigte die US-Arzneimittelbehörde Food and Drug Administration (FDA) die Eingriffe als Heilversuch.
Anfangs nahmen die Patienten das Herz gut an, erholten sich, machten eine Physiotherapie und verbrachten Zeit mit ihren Familien. Dann aber verschlechterte sich ihr Zustand. Zwei Monate nach der Operation verstarb David Bennett, Lawrence Faucette lebte knapp sechs Wochen mit dem Schweineherz.
Beide hatten nicht damit gerechnet, viel Lebenszeit zu gewinnen. So bekamen sie immerhin ein paar zusätzliche Wochen mit ihren Familien. Zudem war es ihnen wichtig, die Forschung zu solchen Transplantationen von Tier zu Mensch, genannt Xenotransplantationen, voranzubringen.
„Herrn Faucettes letzter Wunsch war, dass wir das Beste aus dem machen, was wir aus dieser Erfahrung gelernt haben, sodass andere eine Chance auf ein neues Herz haben, wenn kein menschliches Organ verfügbar ist“, heißt es in der Pressemitteilung der University of Maryland.
Ein Meilenstein
Fachleute sehen in den Operationen einen Meilenstein in der Transplantationsforschung. So auch Heiner Niemann von der Medizinischen Hochschule Hannover: „Als 1967 in Kapstadt in Südafrika das erste menschliche Herz transplantiert wurde, hat der Patient nur 18 Tage überlebt, heute leben Menschen teils 25 Jahre mit einem neuen Herz.“
Solche Fortschritte benötigten Zeit, doch die ersten Schritte seien vielversprechend. Niemann war als Leiter des Instituts für Nutztiergenetik in Mariensee an der Produktion genetisch veränderter Schweine beteiligt, die als Grundlage für die heutigen Xeno-Tiere dienten.
Es fehlen Organe
In den 80er Jahren hatte es bereits einmal einen ähnlichen Versuch gegeben. Damals erhielt ein kleines Mädchen mit einem tödlichen Herzfehler ein Pavianherz. Sie starb nach 21 Tagen, weil das Immunsystem das fremde Organ angriff. Heutzutage sollen genetische Veränderungen eine Abstoßung der Schweineherzen verhindern.
Schweineherzen eignen sich für die Transplantation gut, weil sie viele genetische, anatomische und physiologische Eigenschaften mit dem Menschen teilen. Gleichzeitig gibt es mittlerweile gute Methoden, um die Tiere zu modifizieren: Für die Transplantationen in Baltimore waren die Schweineherzen an insgesamt 10 Stellen im genetischen Code verändert.
Die Firma Revivicor, von der die Spenderschweine stammten, hatte drei Gene ausgeschaltet, die für eine schnelle Abstoßung durch menschliche Antikörper gesorgt hätten. Ein weiteres Gen wurde inaktiviert, um zu verhindern, dass das Herz zu stark wächst. Zusätzlich verfügten die veränderten Tiere über sechs menschliche Gene, damit das Immunsystem der Patienten das Organ besser annimmt. „Diese Gene verringern beispielsweise Entzündungen und helfen, die Blutgerinnung zu steuern“, erklärt Niemann.
Von solch großer Bedeutung sind die Versuche, weil viel zu wenig menschliche Spenderorgane vorhanden sind. In der EU waren laut der Europäischen Kommission Ende 2021 52.000 Patienten auf der Warteliste für eine Organtransplantation, während im ganzen Jahr 2021 nur etwas mehr als 26.000 Transplantationen stattfanden, davon gut 2.000 Herzen. Viele Menschen sterben, bevor sie ein neues Organ bekommen können.
Als Übergangslösung können derzeit etwa Kunstherzen oder eine mechanische Kreislaufunterstützung verwendet werden. Allerdings haben auch diese Technologien ihre Grenzen. Hier könnten die Xenotransplantationen in Spiel kommen. „Ich glaube, dass tierische Organe zunächst vor allem zur Überbrückung hilfreich sein werden, wenn kein geeignetes menschliches Organ zur Verfügung steht“, sagt Niemann.
Auch das Erbgut muss genetisch verändert werden
Noch müssen viele weitere Erkenntnisse gewonnen werden. Vom ersten Versuch hat das Team aus Baltimore bereits gelernt. Denn es stellte sich heraus, dass ein Virusinfekt durch das porcine Cytomegalovirus (PCMV) im Spenderherz unentdeckt geblieben war.
„Nach der Transplantation konnte das Virus sich im Schweineherz ungezügelt vermehren, da es nicht mehr vom Immunsystem des Schweins in Schach gehalten wurde“, sagt Joachim Denner, Leiter der Arbeitsgruppe Virussicherheit der Xenotransplantation am Institut für Virologie der Freien Universität Berlin. Ob das Virus für den Tod des Patienten verantwortlich war, ist nicht abschließend geklärt. Doch in Studien mit Primaten hatte das PCMV zu einer deutlichen Verkürzung der Lebensdauer der Organe geführt.
Immerhin: Eine solche Virenübertragung dürfte in Zukunft vermeidbar sein. „Der Fehler lag in der Diagnostik“, so der Tiermediziner Niemann. „Mit sensitiveren Methoden, die wir auch in Deutschland nutzen, kann so eine Übertragung ausgeschlossen werden.“ Denn es gilt: Je höher die Sensitivität einer Methode, desto eher werden auch Viren entdeckt, die das Immunsystem des Schweins gerade noch in Schach hält und die deshalb nur in geringen Mengen vorhanden sind.
Es gibt zudem Viren, die ihre Gene in das Erbgut der Schweine eingebaut haben, die sogenannten porcinen endogenen Retroviren (PERV). Für die Transplantation sollten sie jedoch kein großes Problem darstellen, erklärt Niemann. „Man kann sie mithilfe von CRISPR-Cas herausschneiden, dann ist sichergestellt, dass keine Infektions- und Krankheitsgefahr besteht.“ Die CRISPR-Cas-Methode wird allgemein als Genschere bezeichnet, weil damit sehr gezielt bestimmte Stellen im Erbgut modifiziert werden können.
Auch wenn viele Probleme lösbar sind, werden Organspenden von Schweineherzen in nächster Zeit noch eine Seltenheit bleiben. „Die Heilversuche reichen natürlich nicht aus, um solche Transplantationen in den medizinischen Alltag zu bekommen“, sagt Niemann. „Dafür müssen zuerst klinische Studien durchgeführt werden. Vor allem in den USA werden solche Vorhaben jetzt beantragt.“ Aber auch in Deutschland werde es wohl in absehbarer Zeit klinische Versuche geben, schätzt Niemann.
Die Hoffnung mancher Forschenden ist hoch
Sollte es zu einer Zulassung der Methode kommen, gibt es weitere Hürden, etwa finanzielle: Noch sind die Herstellung und Haltung der genetisch veränderten Schweine, sowie die Prozedur selbst, eine teure Angelegenheit. Die Xenotransplantation wird deshalb vermutlich zunächst auf wohlhabende Industrienationen begrenzt sein. Möglicherweise kann sich das aber ändern, wenn etwa Transplantationen von Schweineherzen häufiger werden.
„Aber auch die Transplantation menschlicher Organe, eine intensivmedizinische Versorgung oder regelmäßige Dialyse kosten viel Geld“, gibt Niemann zu bedenken. Die finanzielle Frage könnte also weit weniger ins Gewicht fallen, als es auf den ersten Blick erscheint.
Die Hoffnung mancher Forschenden ist jedenfalls hoch: So sieht Uta Dahmen, Leiterin der Experimentellen Transplantationschirurgie am Universitätsklinikum Jena, in der Xenotransplantation eine mögliche Lösung des Organmangeldilemmas: „Theoretisch könnte allen Patienten, die ein Organ benötigen, ein solches mit gleichbleibender hoher Qualität angeboten werden.“ Das löse die ethische Frage, welcher Patient aus welchem Grund ein Organ bekommt, und für wen die vorhandenen Ressourcen nicht ausreichen. Dieses Szenario liegt aber wohl noch in weiter Zukunft.





Leser*innenkommentare
Dodoist
Wenn es eine Widerspruchslösung gebe und die Organentnahme nicht so extrem erschwert würde durch die Todfeststellungsdiagnostik, wäre kein Mangel an Spenderorganen. Es sterben täglich circa 2700 Menschen in Deutschland, aber man muss ja selbst wenn ein Organspendeausweis vorliegt noch die Angehörigen fragen. Ich denke da ist der medizinisch -industrielle Komplex mitverantwortlich, der Umsatz mit Patienten auf der Warteliste ist deutlich höher als mit Transplantierten. Wartezeit Herz derzeit 1-2 Jahre, auf Intensiv, da sonst keine Transplantationschance. sind ungefähr 1.000.000 Euro. Pro Patient. Dagegen ist eine Transplantation richtig günstig, nach den mir vorliegenden Zahlen 100 - 200 Tausend.
Carolin Rudolf
@Dodoist und die Organentnahme nicht so extrem erschwert würde durch die Todfeststellungsdiagnostik,...
Können Sie das etwas näher erläutern?
Martin Rees
"Theoretisch könnte allen Patienten, die ein Organ benötigen, ein solches mit gleichbleibender hoher Qualität angeboten werden.“ Das löse die ethische Frage, welcher Patient aus welchem Grund ein Organ bekommt, und für wen die vorhandenen Ressourcen nicht ausreichen. Dieses Szenario liegt aber wohl noch in weiter Zukunft."
In einer säkularen Welt, in der alle Segnungen der Transplantationsmedizin anzunehmen für PatientInnen zur Normalität gehört, ist ein restriktives Transplantationsgesetz unterkomplex, das zu derartig kontraproduktiven Verwerfungen bei der Organspende führt, wie in einigen sonst technisch hoch entwickelten Nationen auf der Nordhalbkugel. Grotesk ist es für viele MedizinerInnen, wenn eine Organspende von Angehörigen rigoros verweigert wird, aber am Ende die Kremation steht.
/
"Betrachtet man die tatsächlichen Organspender, so zeigt sich, dass nach wie vor in vielen Fällen die Angehörigen eine Entscheidung gemäß dem bekannten oder vermuteten Willen des Verstorbenen treffen. DSO-Daten für 2019 ergaben, dass nur 15 % der für eine Organspende infrage kommenden Verstorbenen ihre Entscheidung dazu schriftlich festgehalten hatten. Mehr als 40 % der Ablehnungen wurden von Angehörigen getroffen, die oft gar nicht wissen, was der Verstorbene wollte, und die sich daher eher gegen eine Organspende entscheiden [6]."
Quelle: www.ncbi.nlm.nih.g...ticles/PMC7379752/
/
"Geben und geben lassen" führt zu "leben und leben lassen" in einer Absicherung auf Gegenseitigkeit.
Wolkensitz
Eine Spende basiert auf Konsens und Freiwilligkeit. Bei den Tieren in Tierversuchen ist das nicht der Fall.
Martin Rees
@Wolkensitz ES BLEIBT BEI KRITIK NICHT OHNE:
"EVOLUTIONÄRE KRONE"
/
Wissenschaft Biologie
Erklärt durch Taxonomie,
Dass eine Dichotomie
Mensch und Tier ist Ironie.
Ist die Herzklappe perdu,
Schweineklappe ersetzt sie,
Ganzes Herz wurd' transplantiert
Vom Affen ganz ungeniert.
Also ist ein 'Human Job'
Für Animal das 'to rob'
Denn dies sei hier auch gesagt:
'Opfer' wurden nie gefragt.
Gäb es mehr an Organspend_ern,
ÄrztInnen müssten nicht "plündern"!
/
"Arzt zu Rückgang bei Organspenden
„Nichtspenden ist der Normalfall“
Deutschland profitiert von Ländern mit höherer Organspendebereitschaft. Axel Rahmel von der Stiftung Organstransplantation fordert eine neue Debatte."
Quelle taz-Archiv 2023
Rudi Hamm
@Wolkensitz Fragt irgendjemand der eine Schweineleber isst, ob das Schwein damit einverstanden war?