Prekäre Situation der Krankenpflege: Jenseits der Belastungsgrenze
Seit über einem Jahr arbeiten Pflegekräfte am Limit – und darüber hinaus. Expert*innen warnen vor Massenabwanderungen aus der Pflege.
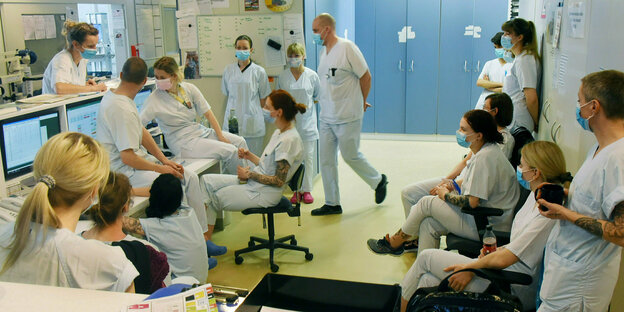
Besprechung auf der Covid-19- Station am Universitätsklinikum Leipzig Foto: Waltraud Grubitzsch/dpa
BERLIN taz | Applaudiert wird für sie schon lange nicht mehr. Und auch der Bundesgesundheitsminister interessierte sich in der vergangenen Woche offenbar mehr für Schauspieler*innen, die in zynischen Videos über Coronamaßnahmen jammern, als für die Pflegekräfte, die sich Tag für Tag um diejenigen kümmern, die die Politik nicht zu schützen vermochte. Seit über einem Jahr arbeiten die Pfleger*innen in den Kliniken an der Belastungsgrenze.
„Es ist schwer“, sagt Helga Frerichs*, leitende Krankenpflegerin in Berlin. „Die meisten Mitarbeiter sind erschöpft. Es ist ja auch kein Ende absehbar.“ Frerichs leitet eine Covid-19-Station in einer mittelgroßen Berliner Klinik. In ihrem Team haben im Laufe des vergangenen Jahres fünf Mitarbeiter*innen gekündigt, erzählt Frerichs, die Stellen seien nicht nachbesetzt worden. „Das ist schon heftig, das ist fast ein Drittel des Teams.“
Künftig könnte es in vielen Pflegeteams so aussehen. Darauf deutet eine aktuelle Umfrage der Deutschen Gesellschaft für Internistische Intensivmedizin und Notfallmedizin (DGIIN) hin. Befragt wurden Beschäftigte der Intensivstationen, Notaufnahmen und Rettungsdienste. Knapp ein Drittel der Pfleger*innen und Sanitäter*innen erklärten, ihren Beruf in den nächsten zwölf Monaten aufgeben zu wollen.
Die Entwicklung ist nicht neu, doch Corona hat die Situation nochmal verschärft. „Gefühlt würde ich gerade behaupten, dass sogar mehr als jeder Dritte aus dem Job raus will“, erzählt Kerstin U., die in Hessen als Intensivpflegerin arbeitet, mittlerweile als Leiharbeitskraft. „Mal ganz abgesehen davon, dass es viel zu wenig Personal gibt, ist die Bezahlung eine Schande und die Dienstzeiten nicht attraktiv. Es wird angenommen, dass man immer bereit ist, einzuspringen.“
In der Pandemie ist die Arbeitsbelastung weiter gestiegen. Die Pflege der Covid-Patient*innen ist aufwendig, das fängt schon damit an, dass jedes Mal die volle Schutzmontur angelegt werden muss, bevor das Krankenzimmer betreten wird. Zeit für Zwischenmenschliches, für Gespräche mit den Kranken, ist selten. „Oft schafft man es nur, dass die Patienten am Leben bleiben“, sagt Kerstin U.
Immer unter Zeitdruck
Helga Frerichs berichtet ähnliches aus ihrer Klinik. „Man hat einfach keine Zeit, sich angemessen um die Patienten zu kümmern. Teilweise konnte man nicht mal oft genug reingehen, um ihnen genug zu trinken zu geben. Und das ist nicht, wie meine Kollegen und ich Pflege verstehen. Man hat den Beruf ja gewählt, weil man Menschen helfen will.“
Der Pflegeberuf war schon immer herausfordernd, doch was Pfleger*innen in der Pandemie erleben, das hat ein anderes Ausmaß. „In der zweiten Welle war es wirklich so, dass jeden Tag ein Patient gestorben ist“, erzählt Helga Frerichs. Belastend ist auch der Umgang mit den Verstorbenen: Sie müssen von den Pflegenden in Plastiksäcke verpackt werden, weil sie auch nach dem Tod noch infektiös sind. „Das ist ein Riesenunterschied, ob ich einem Verstorbenen würdevoll ein sauberes Laken über das Gesicht lege, oder ob ich ihn in einen schweren, dicken Plastiksack verpacke.“
Auch Kerstin U. sagt: „Ich habe Kollegen, die sich nicht erinnern können, wann sie das letzte Mal einen Dienst hatten, in dem sie keine Leiche in die Kühlkammer gebracht haben. Das zerrt an den Nerven. Und das heißt aber gleichzeitig, dass, sobald das Zimmer geputzt ist, der nächste Patient da ist.“
Knapp ein Drittel der Pfleger*innen und Sanitäter*innen planen ihren Beruf in den nächsten 12 Monaten aufgeben zu wollen
Psychologische Unterstützung gibt es oft keine: Beratungsangebote seien kein Standard in Kliniken, berichtet Carsten Hermes, Intensivpfleger und Vorstandsmitglied der DGIIN. Lokal gebe es zwar immer wieder Initiativen. Ob die auch genutzt werden, ist aber eine andere Frage. „Man redet auch nicht so viel darüber, wie belastet man eigentlich ist“, sagt Helga Frerichs.
Und doch ist die Belastung in Gesprächen spürbar – und sie hat Folgen. Frerichs erzählt, sie sei selbst länger krank geschrieben gewesen, weil sie „völlig erschöpft“ gewesen sei. Und sie wisse, dass viele Mitarbeiter*innen aus ähnlichen Gründen ausgefallen seien, auch wenn diese nicht offen darüber sprechen.
„Ich glaube, dass wir in den kommenden Jahren vermehrt mit psychischen Erkrankungen zu tun haben werden,“ sagt Carsten Hermes, „und in jedem Fall werden Menschen zu Schaden kommen, Betroffene, Patienten und auch die gesamte Bevölkerung.“ Denn wenn in der Folge mehr und mehr Pflegekräfte aussteigen, gingen damit Jahrzehnte an Erfahrung verloren. Das könne man nicht einfach so ersetzen.
Nachfuchs fehlt
Zudem fehlt es bereits jetzt an Nachwuchs. Ausbildungen würden zu oft abgebrochen, berichtet Ingo Böing, Intensivpfleger und Referent für Pflege im Krankenhaus beim Deutschen Berufsverband für Pflegeberufe. Gleichzeitig werde in den kommenden zehn Jahren eine große Zahl von Pflegenden in den Ruhestand gehen.
Umso wichtiger ist es, eine Kündigungswelle nach Corona zu verhindern. Und das geht nur durch bessere Arbeitsbedingungen. „Das heißt: Ich kann meine Arbeit so durchführen, wie es fachlich angezeigt ist, und ohne auszubrennen“, sagt Böing. Dazu gehört vor allem ein verlässlicher Dienstplan, ein planbares Privatleben. „Eigentlich Selbstverständlichkeiten“, findet Carsten Hermes. Neben einer gerechten Bezahlung und einer guten beruflichen Entwicklungsperspektive sei daher die Verbesserung der Personalsituation entscheidend.
Das Bundesgesundheitsministerium teilt derweil mit, die Regierung arbeite „intensiv an Verbesserungen für die Situation der Pflegekräfte im Krankenhaus“. Doch Helga Frerichs macht sich wenig Hoffnung auf rasche Besserungen. „Ich sage es ganz ehrlich, wenn ich was finden würde, außerhalb der Pflege, ich würde sofort wechseln.“ Und auch Kerstin U. hadert inzwischen mit ihrem Beruf: „Ich denke ständig darüber nach auszusteigen, weil ich das, was ich den Patienten teilweise antun muss, nicht mit meinem Gewissen vereinbaren kann.“
*Name von der Redaktion geändert.






Leser*innenkommentare
Rolf B.
Die Coronakrise hat ja schon viele Schwachstellen blank gelegt. Aber überwiegend reden wir über Digitalisierung, schlechte Versorgung mit Impfstoffen, Bevorzugung Geimpfter, Lockdown, Inzidenz usw. Die Belastung der Intensivmedizin wird überiwegend als reine statistische Größe betrachtet.
Ca. 9000 Pflegekräfte sollen infolge der unmenschlichen Belastungen schon gekündigt haben. Verschwiegen wird, dass die Überbelastung der Intensivmedizin in diesen Zeiten natürlich auch für die betroffenen Patienten mit schweren Nachteilen verbunden ist, obwohl das medizinische und pflegende Personal einschließlich der weiteren Kräfte in diesem Bereich alles versuchen, was möglich ist.
In Anbetracht dieser Situation zeigt sich allerdings auch das brutale System einer Medizin, das damals unter der rot-grünen Fischer-Schröder Regierung ein Abrechnungssystem entwickelt hat, das letztendlich die Unterbezahlung der Pflegekräfte stark beeinflusste.
Leider sehe ich auch heute bei den Grünen und Sozialdemokraten kaum einen Ansatz, auch Alte und Kranke und die damit verbundene menschenwürdige Versorgung klar und deutlich verbessern zu wollen. Die adäquate Bezahlung des pflegenden Personals sollte endlich einmal klar konkret mit Zahlen belegt werden. Gerade die kommunalen Krankenhäuser müssten jetzt ein Zeichen setzen.
jox
Es gab einen Bericht von einem Rettungsfahrer aus New York, der sehr deutlich macht, dass es zu posttraumatischen Belastungsstörungen kommen wird. Da gab es auch viele Tote z.B. durch Schlaganfälle. Die Leute hatten einfach nicht die Zeit, die Häufung an verstörenden Momenten zu verarbeiten. Es ist ein Unterschied, ob man einmal im Monat einem Kind den Tod eines Elternteils mitteilen muss, oder mehrmals die Woche.
Auch ein Grund, warum mich die Behandlung der Krankenpfleger/innen durch die Politik richtig wütend macht. Die werden scheinbar nur als Ressource gesehen, die man verbrauchen kann, nicht als Menschen. Und die Personalknappheit wird in Kauf genommen. Wenn es vernünftige Bezahlung gäbe, gäbe es auch genug Personal.
Der Alleswisser
Wenn die Bundesrepublik Deutschland ein vernünftiges Gesundheitssystem möchte, dann wird man die Bezahlung der Pflegekräfte stark erhöhen müssen, außerdem muss die Belastung dieser Menschen an ihrem Arbeitsplatz sinken.
Missachtet man diese beiden Punkte, werden die Pflegekräfte weiterhin in nennenswerter Zahl aus ihrem Beruf in Deutschland ausscheiden.
Dann hat Deutschland zwar Impfstoffe gegen Corona und eine sehr gute Ausstattung mit medizinischer Hochleistungstechnologie. Aber es gibt niemanden mehr, der oder die diese Geräte bedienen oder "das Vakzin" verabreichen kann.
tomás zerolo
Danke, danke, danke.
Ich verstehe auch nicht, warum die Menschen das Bedürfnis, Dampf abzulassen als "Kritik" verpacken müssen.
Ich meine: die Situation ist für alle frustrierend (ausser vielleicht für Jeff Bezos und seinesgleichen). Aber so zu tun, als würden nicht Menschen sterben, als würden wir nicht Übermenschliches von Menschen verlangen, die immer schlecht bezahlt und ausgedünnt wurden... ist, da schliesse ich mich dem Artikel an, zynisch. Brauchen wir gerade nicht.
Zu kritisieren gibt es viel. Informiert Euch, macht Euch schlau und kritisiert. Aber dieses infantile Herumgerotze ist nervig und überflüssig.